In der modernen Arbeitswelt arbeiten immer mehr Menschen täglich mehrere Stunden an einem Bildschirmarbeitsplatz.
Auch in privaten Bereich nimmt die Beschäftigung mit Displays, wie Smartphones Konsolen Monitoren etc. zu.
Arbeiten am Bildschirmarbeitsplatz stellt hohe Anforderungen an die Augen. Pro Tag wechselt der Blick ständig zwischen Monitor Tastatur und Manuskript hin und her, die Naheinstellung ist ohne Unterbrechung stundenlang angestrengt. Um Beschwerden wie Kopfschmerzen, nachlassende Konzentrationsfähigkeit, unscharfes Sehen, Doppelbilder, Juckreiz oder Tränen zu vermeiden, wird oft das Tragen einer Bildschirmbrille erforderlich, selbst wenn im normalen Leben eine Sehhilfe noch nicht nötig ist. Eine Bildschirmarbeitsplatzbrille ist auch zu empfehlen, wenn trotz optimaler Bedingungen am Arbeitsplatz Probleme bestehen, den Bildschirm und die Tastatur gut zu erkennen.

Bis zum 50. Lebensjahr wird oft eine Einstärkenbrille auf ca. 70 cm Entfernung angepasst.
Ab dem 50. Lebensjahr ist meist eine spezielle Gleitsichtbrille für den Nahbereich sinnvoll, die im Bereich von 100 cm bis 40 cm alle Entfernungen unverzerrt und ohne Zwangshaltung abdeckt.
Wir beraten sie unabhängig und verordnen die medizinisch sinnvolle Bildschirmbrille. Die Untersuchung und Verordnung einer Bildschirmbrille wird von den gesetzlichen Krankenkassen nicht übernommen. Die Kosten hierfür werden aber in der Regel vom Arbeitgeber übernommen.
Tipp: Informieren Sie sich vorab bei Ihrem Arbeitgeber, ob er mit einem Anbieter eine Vereinbarung getroffen hat oder einen Zuschuss gewährt.
Bei einer Kurzsichtigkeit von über 3 Dioptrien besteht statistisch gesehen ein erhöhtes Risiko für das Auftreten einer Netzhautablösung.
Daher sollte die Netzhaut alle 1–2 Jahre vorbeugend untersucht werden. Vorstufen einer Netzhautablösung können kleine Löcher oder Risse in der Netzhaut sein. Meist genügt eine ambulante Laserbehandlung, um eine spätere gefährliche Netzhautablösung mit Sehverlust zu verhindern.
Aber auch bei Menschen ohne Augenerkrankungen ist mindestens eine vorbeugende Netzhautuntersuchung sinnvoll. Häufig entdeckt der Augenarzt bisher nicht bekannte Allgemeinerkrankungen oder ein beobachtungsbedürftiges Muttermal (Aderhautnävus) am Augenhintergrund.
Vor der Untersuchung werden Ihre Pupillen mit Augentropfen medikamentös erweitert. Als normale Nebenwirkung treten vermehrte Blendungsempfindlichkeit und verschwommenes Sehen in der Nähe für 2-3 Stunden auf. Das Führen eines Kraftfahrzeuges ist dann nicht zulässig.
Die vorsorgliche Netzhautspiegelung ist keine Kassenleistung. Werden dabei aber behandlungsbedürftige Veränderungen festgestellt, übernimmt die gesetzliche Krankenkasse die Kosten für alle weiteren erforderlichen Maßnahmen.

Die „Makula“ (Macula lutea, gelber Fleck) ist ein kleiner aber wichtiger Teil der Netzhaut des Auges („Augenhintergrund“), mit dem wir scharf sehen, es ist also der entscheidende Bereich der Netzhaut für eine gute Sehfunktion des Auges und damit für unsere Lebensqualität von großer Bedeutung.
Die altersbedingte Makuladegeneration (AMD) ist eine häufige und ernst zu nehmende Erkrankung bei älteren Menschen. Sie ist eine altersabhängige Erkrankung, d.h. ab dem 50.Lebensjahr erhöht sich das Risiko, an der Makuladegeneration zu erkranken.
Die Makuladegeneration kann innerhalb weniger Monate zu einer deutlichen Sehschwäche bis hin zur Erblindung führen. In Industrienationen ist die Makuladegeneration mittlerweile die häufigste Erblindungsursache.
Eine regelmäßige Vorsorgeuntersuchung ist für jeden Menschen insbesondere ab dem 50 Lebensjahr von besonderer Bedeutung: Je früher die Makulaerkrankung erkannt wird, desto höher sind die Chancen für eine frühe und erfolgreiche Behandlung.
Tückischerweise kann die Erkrankung für Sie lange Zeit unbemerkt bleiben, denn oft ist anfangs nur eines Ihrer Augen betroffen. Ihr gesundes Auge ist dann in der Lage, den bereits eingetretenen Sehverlust auszugleichen und verschleiert so die Erkrankung.
Erste Anzeichen für Sie sind Probleme beim Lesen. Schreitet die Erkrankung fort, nehmen viele Betroffene beim Sehen gerade Linien als Wellenlinien wahr. Es kommt zu einem Sehausfall in der Mitte unseres Sehfeldes, was besonders störend ist (Sie können das selbst versuchen, indem Sie auf eine Brille in die Mitte einen kleinen Kleber machen: Sie können nicht mehr geradeaus scharf sehen und sind dadurch in Ihren täglichen Aktivitäten sehr eingeschränkt).
Die Untersuchung durch den Augenarzt kann eine frühzeitige Diagnose der AMD stellen. Hier erfolgt eine Spiegelung Ihres Augenhintergrunds und der Makula mit einer Lupe am Untersuchungsstuhl („Spaltlampe“) in der Augenarztpraxis (vorab wird Ihre Pupille erweitert, um dem Augenarzt oder der Augenärztin ein möglichst ungestörten Blick auf die Netzhaut zu ermöglichen. Das Auge wird „weitgetropft“, wie wir sagen).
Weitere, wichtige Untersuchungen sind die Fluoreszenzangiographie (dient zur Darstellung der Augenhintergrundgefäße) oder das OCT (optische Kohärenztomographie: dient zur Beurteilung der gesamten Netzhaut).
Eine einfache Möglichkeit der Früherkennung ist im Selbst-Test möglich (Amslertest): Sie können so schnell erkennen, ob Sie an einer Sehstörung leiden oder nicht. Der Test erspart jedoch nicht die Untersuchung durch den Augenarzt, da dieser Test erst in späteren Stadien der Erkrankung nachweisen läßt: wir wollen jedoch die Makuladegenertion früher erkennen.
Die Ursachen der Erkrankung sind bis heute nicht vollständig erforscht. Trotzdem sollten Gefäßrisikofaktoren wie das Rauchen und erhöhter Blutdruck ausgeschaltet werden.
Einer ausgewogenen Ernährung mit reichlich Obst und Gemüse wird heute eine schützende Funktion beigemessen: so enthalten Gemüse wie Broccoli oder Mais den Wirkstoff Lutein, der als gelber Farbstoff in der Makula vorkommt und sie gegen sog. oxidative Schäden schützt.
Wir empfehlen in Übereinstimmung mit den führenden Forschungsgruppen hier zusätzlich Nahrungsergänzungsmittel, die in den Stoffwechsel eingreifen, indem sie diese oxidativen Prozesse verhindern und somit die Makula schützen können (Luteinpräparate).
Leider gibt es bis heute keine etablierte zugelassene Therapie, mit der es zu einer schnellen und vollständigen „Heilung der AMD“ kommt. Es stehen jedoch mittlerweile Behandlungsformen zur Verfügung, die die Auswirkungen der Krankheit stoppen oder zumindest deutlich verlangsamen.
In früheren Stadien der „feuchten „Makuladegeneration“ kann eine Behandlung mit dem Laserstrahl sinnvoll sein. Mit dem Laserstrahl werden dabei neu aussprossende und undichte Gefäße, die außerhalb des Zentrums liegen, verödet. Die Behandlung erfolgt ambulant und ist in aller Regel schmerzfrei.
Bei dieser Behandlungsform für ein bestimmtes Stadium der feuchten Makuladegeneration wird zunächst eine Substanz in die Armvene gespritzt, die dann im Auge die Gefäßwucherungen für den Laserstrahl empfindlicher machen und somit die Gefäßwucherungen bekämpft.
Hier wird ein Medikament (LucentisⓇ, AvastinⓇ, MacugenⓇ) in das Auge injiziert, das verhindert, dass die neuen, falschen Blutgefäße wachsen. Weiter wird so erreicht, dass Flüssigkeit nicht mehr aus den Gefäßen austritt und so kann sogar erreicht werden, dass einige der verursachten Schäden wieder repariert werden. Die Behandlung erfolgt ambulant unter äußerst sterilen Bedingen im Operationssaal (OP).
Unter dieser Behandlungsform sehen wir momentan die besten Ergebnisse, jedoch muss die Behandlung in Abständen mehrfach wiederholt werden.
Testen Sie Ihr Sehen - wir empfehlen zur Früherkennung und Verlaufskontrolle den Amsler-Selbsttest. PDF-Download
Man unterscheidet zwei Formen der AMD:
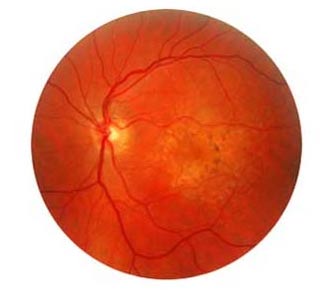
1. Trockene AMD
Etwa 75% der betroffenen Patienten erkranken an der so genannten trockenen AMD. Der Krankheitsverlauf ist in der Regel sehr langsam. Im Laufe der Jahre kommt es zu einer zunehmenden Sehstörung in der Netzhautmitte
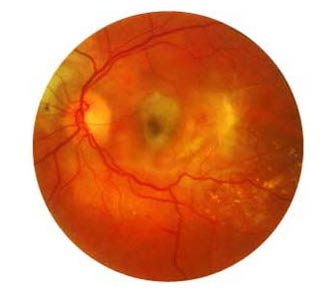
2. Feuchte AMD
Etwa 15 % der Patienten entwickeln eine „feuchte AMD“. Hier wird das Sehvermögen geschädigt, indem neue abnorme Blutgefäße in der Netzhaut wachsen, aus denen Flüssigkeit in den Augenhintergrund austritt. Dadurch wird das Sehen erschwert. Die feuchte AMD greift den Teil des Auges an, mit dem Einzelheiten im Mittelpunkt des Gesichtsfeldes gesehen werden, die Makula.
Der Verlauf der “feuchten Makuladegeneration“ ist deutlich schneller und aggressiver. Hier ist die frühe Diagnostik von besonderer Bedeutung. Die feuchte AMD ist eine langandauernde Erkrankung, und die meisten Patienten benötigen eine langfristige Behandlung.